Неалкогольная жировая болезнь печени (НАЖБП) — это общее название, объединяющее ряд состояний органа. Понятие включает в себя как относительно «легкие» патологии — стеатоз, при котором в клетках печени увеличивается количество жира, — так и более серьезные заболевания — неалкогольный стеатогепатит (НАСГ) и стеатогепатит с фиброзом и циррозом печени. Последние термины обозначают болезни, вызывающие нарушения нормальной структуры органа¹.
Почему важно знать о неалкогольной жировой болезни печени?
Сегодня НАЖБП — наиболее часто встречающаяся болезнь печени². Эксперты прогнозируют, что к 2030 году она станет главной причиной для проведения трансплантации органа². Глобальная распространенность НАЖБП составляет около 25 % с наибольшими показателями в Средней Азии (32 %), Южной Америке (31 %), Азии (26 %), США (24 %), Европе (23 %)³. Согласно российским данным, в 2007 году встречаемость НАЖБП была равна 27 %, а в 2014-м — 37,1 %, то есть прирост составил более 10 %⁴.
НАЖБП — это мультисистемное заболевание, потому что нарушение функции печени влияет на весь организм. Оно часто связано с сахарным диабетом, раком печени, сердечно-сосудистыми заболеваниями, хронической болезнью почек и другими социально-значимыми заболеваниями⁵.
Уже достаточно давно известно, что наличие ожирения и сахарного диабета 2 типа повышает риск развития гепатоцеллюлярной карциномы (наиболее часто встречающегося рака печени), но как именно это происходит, известно не в полной мере². НАЖБП распространена среди пациентов с сахарным диабетом и ожирением: более чем у 90 % из них есть патология печени⁶. Ученые предполагают, что в развитии рака печени задействовано несколько механизмов. Во-первых, повышенное накопление жира в клетках печени (гепатоцитах) влечет за собой изменение обмена веществ, химических процессов в организме и может приводить к опухолевой трансформации клеток⁷. Во-вторых, воспаление само по себе становится пусковым механизмом развития мутаций ДНК и онкологического процесса⁸. Вот как можно схематично представить «путь» печени от стеатоза к раку⁹:
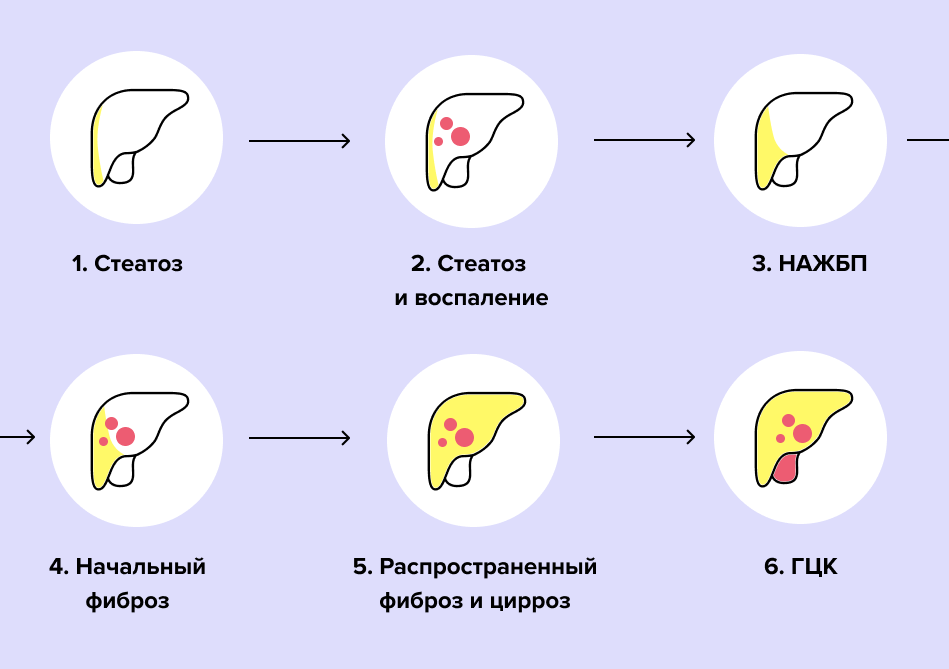
Схема 1
Как возникает неалкогольная жировая болезнь печени?
Как уже было сказано выше, НАЖБП включает в себя несколько заболеваний, каждое из которых является следующей, более тяжелой стадией: стеатоз, неалкогольный стеатогепатит, фиброз и цирроз печени. При стеатозе жир начинает скапливаться в гепатоцитах, при стеатогепатите присоединяется воспалительный процесс на фоне еще большего скопления жира, а при циррозе происходит необратимая трансформация всей печени.
Механизм развития НАЖБП сложен и включает в себя разные факторы. Считается, что самый частый пусковой механизм — инсулинорезистентность, то есть нарушение чувствительности тканей к гормону инсулину, что влечет за собой повышение концентрации глюкозы в крови⁴. Также в основе НАЖБП лежит нарушение энергетического обмена между печенью, скелетной мускулатурой и жировой тканью.
Фактически проблема состоит в том, что в печень поступает слишком много жира. Это может происходить по двум причинам: внешней, когда с пищей поступает избыточное количество жира (что нередко случается у людей с ожирением) или внутренней, когда жир слишком активно расщепляется в жировой ткани и печень не успевает переработать жирные кислоты, поступающие в нее. Также может нарушаться выведение жиров из организма. В случае НАСГ к указанным патогенетическим компонентам добавляется воспалительный: повышается синтез провоспалительных молекул и, как следствие, увеличивается количество жировых клеток10,11.
Ключевые факторы риска НАЖБП:
- ожирение;
- наличие сахарного диабета 2 типа;
- повышение концентрации инсулина и глюкозы в крови;
- дислипидемия (нарушение жирового обмена);
- артериальная гипертензия⁴.

Симптомы и диагностика неалкогольной жировой болезни печени
Заболевания печени иногда называют «тихим убийцей», потому что клинически они часто бывают малосимптомными или вообще бессимптомными. В случае НАЖБП единственным признаком болезни нередко бывает незначительный дискомфорт в правом подреберье. При длительном прогрессировании НАЖБП до цирроза возможно развитие синдрома портальной гипертензии, повышенного давления в портальной вене. Характерные симптомы портальной гипертензии: асцит (увеличение размеров живота), увеличение селезенки, варикозное расширение вен пищевода, геморроидальных и околопупочных вен¹¹. Лучше всего, если признаки НАЖБП будут выявлены задолго до появления портальной гипертензии.
Как же диагностируют НАЖБП и какие признаки отмечают у этой патологии? В биохимическом анализе крови повышаются (до 2–5 норм) характерные печеночные маркеры — трансаминазы (Аланинаминотрансфераза, Аспартатаминотрансфераза), гаммаглутамилтранспептидаза, щелочная фосфатаза. А так как патогенез связан с обменом жиров, то изменяются показатели липидного профиля — триглицериды (> 1,7 ммоль/л) и холестерин липопротеидов высокой плотности (< 0,9 ммоль/л). Также, помимо отдельных показателей, сегодня специалисты очень активно используют тест «ФиброМакс» и его аналоги. В ходе теста комплексно оценивается значение АЛТ, АСТ, ГГТП, алипротеина А1, гаптоглобина, общего холестерина и билирубина, глюкозы крови. Учитывается пол, рост и вес пациента. Далее особым образом высчитывается единый числовой показатель, который может указать на наличие и степень фиброза, стеатоза и стеатогепатита⁴.
Из инструментальных методов для диагностики НАЖБП используют УЗИ, КТ, МРТ. Однако два последних способа нечасто применяют для диагностики НАЖБП из-за их высокой стоимости. УЗИ более показательно при выявлении НАЖБП на стадии цирроза, но не всегда позволяет точно идентифицировать стеатоз¹². Перспективный и относительно новый метод — эластометрия. В его основе лежит измерение скорости распространения упругой волны в печени. Исследование занимает не более 30 минут, при этом оно более информативно в плане оценки тяжести фиброза, чем УЗИ. Эластометрия признана одним из наиболее эффективных методов неинвазивной диагностики⁴. Ограничивают проведение этого исследования ожирение 2–3 степени и высокие значения АЛТ и АСТ¹³.
Несмотря на все достижения в области лучевой диагностики и активный поиск новых биомаркеров, золотым стандартом диагностики НАЖБП у всех групп пациентов остается биопсия печени. Именно это исследование позволяет наиболее точно определить наличие и стадию болезни¹⁴.
Учитывая увеличивающуюся распространенность НАЖБП и значительное количество патологий, ассоциированных с ней, очень важно начать лечение, как только установлен диагноз. К сожалению, на сегодняшний день нет ни одного лекарства, которое воздействовало бы на НАЖБП специфично. Хотя, согласно данным 2018 года, более 25 препаратов находится на стадии клинических испытаний15.
Одна из ключевых целей при лечении НАЖБП, как и большого количества других патологий, — снижение веса (до ИМТ 18–25 кг/м2). Именно это нередко помогает преодолеть инсулинорезистентность, один из основных причинных факторов болезни. Исследование 2019 года показало, что даже небольшое похудение (например, на 5 %) может улучшить такие показатели, как АЛТ, ЩФ, ГГТ16. А снижение веса более чем на 10 % способно остановить такой патологический процесс, как неалкогольный стеатогепатит17. Худеть можно по-разному: изменив питание, увеличив физическую активность, а также с помощью лекарственных препаратов, эндоскопических вмешательств и бариатрической хирургии. Однако соотношение эффективности вмешательств и риска у каждого подхода разное (см. схему 2). И, конечно, наиболее удачное соотношение риска и эффективности наблюдается при изменении образа жизни.
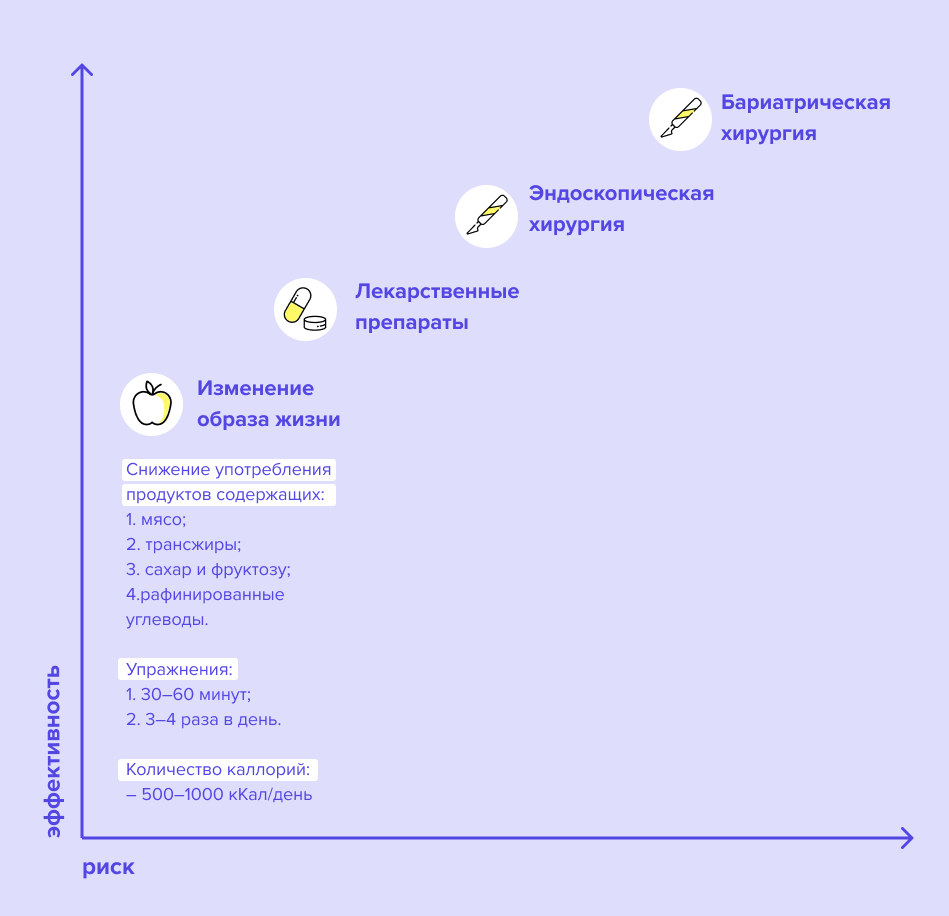
Схема 2
Также многие исследования доказали высокую эффективность средиземноморской диеты в отношении НАЖБП: у пациентов, придерживающихся этого рациона, быстрее снижаются показатели АЛТ18. В лекарственной терапии НАЖБП используют сахароснижающие препараты: средства, помогающие сбросить вес и таким образом способствующие уменьшению концентрации глюкозы в крови, статины для коррекции обмена жиров, витамин Е⁴. Помимо этого есть эндоскопические технологии, например установка внутрижелудочного баллона или накладывание бандажа. Все эти технологии направлены на уменьшение объема желудка. Крайний вариант — бариатрическая операция, резекция части желудка.
Итак, неалкогольная жировая болезнь печени — часто встречающееся и опасное заболевание, которое незаметно для человека может привести к таким угрожающим жизни патологиям, как рак печени. При этом предотвратить развитие онкопатологии не так сложно: достаточно вовремя проверять ключевые показатели крови и корректировать образ жизни.
M-RU-00001952 июль 2023
- Mundi M.S., Velapati S., Patel J., и др. Evolution of NAFLD and Its Management // Nutr. Clin. Pract. 2019.
- Ивашкин В.Т., Драпкина, О. М. Шульпекова Ю.О. Диагностика и лечение неалкогольной жировой болезни печени (методические рекомендации) // 2009. С. 20.
- Younossi Z., Koenig A., Abdelatif D., и др. Global epidemiology of nonalcoholic fatty liver disease—metaanalytic assessment of prevalence, incidence, and outcomes // Hepatology. 2016. Т. 64. № 1. С. 74–84.
- Ивашкин В.Т., Маевская М.В., Павлов Ч.С., и др. Клинические рекомендации по диагностике и лечению неалкогольной жировой болезни печени Российского общества по изучению печени и Российской гастроэнтерологической ассоциации // 2016.
- Byrne C.D., Targher G. NAFLD: A multisystem disease // J. Hepatol. 2015. С. 47–64.
- Ertle J., Dechene A., Sowa J., и др. Nonalcoholic fatty liver disease progresses to hepatocellular carcinoma in the absence of apparent cirrhosis // Int J Cancer. 2011. Т. 128. С. 2436–2443.
- Nakagawa H. Lipid metabolic reprogramming in hepatocellular carcinoma // Cancers (Basel). 2018. Т. 10. С. 447.
- Sunny N.E., Bril F., Cusi K. Mitochondrial adaptation in nonalcoholic fatty liver disease: novel mechanisms and treatment strategies // Trends Endocrinol. Metab. 2017. Т. 28. С. 250–260.
- Anstee Q.M., Reeves H.L., Kotsiliti E., и др. From NASH to HCC: current concepts and future challenges // Nat. Rev. Gastroenterol. Hepatol. 2019.
- Джамбекова О.Б., Сорока Г.Р., Панина Т.А. Лечение неалкогольной жировой болезни печени // Вестник КазНМУ. 2013. Т. 3. № 2.
- Российское общество по изучению печени. Диагностика и лечение неалкогольной жировой болезни печени // Методические рекомендации для врачей 2015.
- Dulai P., Sirlin C., Loomba R. MRI and MRE for non-invasive quantitative assessment of hepatic steatosis and fibrosis in NAFLD and NASH: Clinical trials to clinical practice // J Hepatol. 2016. Т. 65. С. 1006–1016.
- Boursier J., Vergniol J., Guillet A., и др. Diagnostic accuracy and prognostic significance of blood fibrosis tests and liver stiffness measurement by FibroScan in non-alcoholic fatty liver disease // J Hepatol. 2016. Т. 65. № 3. С. 570–578.
- Papatheodoridi, M. Cholongitas E. Diagnosis of non-alcoholic fatty liver disease (NAFLD): current concepts // Curr. Pharm. Des. 2018. Т. 24. С. 4574–4586.
- Friedman S., Neuschwander-Tetri, BA, Rinella M., Sanyal A. Mechanisms of NAFLD development and therapeutic strategies // Nat Med. 2018. Т. 24. № 7. С. 908–922.
- Koutoukidis D., Astbury N., Tudor K., и др. Association of weight loss interventions with changes in biomarkers of nonalcoholic fatty liver disease: a systematic review and meta-analysis // JAMA Intern Med. 2019. Т. 179. № 9. С. 1262–1271.
- Vilar-Gomez E., Martinez-Perez, Y Calzadilla-Bertot L., Et A. Weight loss through lifestyle modification significantly reduces features of nonalcoholic steatohepatitis // Gastroenterology. 2015. Т. 149. № 2. С. 367–378.
- Ryan M., Itsiopoulos C., Thodis T., и др. The Mediterranean diet improves hepatic steatosis and insulin sensitivity in individuals with non-alcoholic fatty liver disease // J Hepatol. 2013. Т. 59. № 1. С. 138–143.




